診療案内
不眠をなおす外来
睡眠には「なんとか寝ようと」頑張れば頑張るほど、眠れなくなるといったジレンマがあり、仕事や勉学に支障をきたして苦しんでいる方が非常に多いです。不眠症を放置すると、「睡眠負債」がたまり、脳にも体にもダメージを与えて寿命にも影響を与えるといわれております。また不眠症は抑うつや不安などの様々な精神症状を悪化させる原因そのものにもなります。アルコールは睡眠の質を悪化させるので、アルコールを眠剤代わりに使用することは避けた方がいいです。
今や日本人の5人に1人がこのような睡眠に関する悩みを抱えているとされ、不眠症は国民病ともいわれています。
当院では、不眠症の原因を特定するとともに、必要な薬物療法や生活のアドバイスを行いますが、心理療法として認知行動療法も行っております(詳細は後述)。
また当院では過眠症、ナルコレプシー、睡眠時無呼吸症候群(SAS)の診断・治療は行っていないのでご予約の際はご注意下さい。
どんな病気?
眠ろうと思ってもなかなか寝付けない、夜中や早朝に目がさめてしまう、熟睡できないなど、睡眠に関わるトラブルにより日常生活に支障をきたしている状態のことをいいます。
また、今日も眠れないのではないかという不安によりますます悪循環に陥ったりします。
1か月以上にわたって夜間の不眠が改善せず、さらに不眠による心身の不調で日常生活に支障をきたすようになると「不眠症」と診断されます。

原因
- 不規則な睡眠時間や適切でない睡眠環境
- 昼間の活動量不足が原因で起きる場合
- 心理的なストレス(親しい人の死や仕事での悩み)で一時的に起こる不眠をきっかけに「また眠れないのではないか」と悪循環に陥る場合
- うつ病や不安障害、統合失調症など、不眠の症状が起きやすい心の病気にかかっている場合
- カフェインやアルコールなど嗜好品に含まれる成分や、服用している薬の成分によって不眠が起きる場合
- 睡眠時無呼吸症候群などの内科的な病気により、熟眠感が得られない場合
- レム睡眠行動障害(RBD)、むずむず脚症候群(RLS)、睡眠随伴症(睡眠時遊行症、睡眠時驚愕症)など睡眠相のレム期におこる特殊な睡眠障害の場合
(レム睡眠という浅い睡眠で夢をみている期間、本来身体は動いてはいけないのですが、RBDではこの期間に身体が動いてしまい夢の中と同様の行動をしてしまう病気です)

特徴
不眠症には4つのタイプがあり、そのうち複数が重複して現れる場合が多くみられます。
1) 入眠障害
ベッドに入ってもなかなか寝付けず、30分以上かけないと眠れません。そして、その状態を苦痛に感じている場合は入眠障害の疑いがあります。不安・緊張が強い方やむずむず脚症候群などでよく認められます。
2) 中途覚醒
誰もが朝まで一度も起きずに眠り続けられるわけではありませんが、一晩に何度も目が覚めたり、一度目が覚めると朝まで眠れない状態が数日から数週間続くようなら中途覚醒の可能性があります。うつ病やアルコール多飲の方でよくみられる現象です。
3) 早朝覚醒
起きたい時刻よりも早く目が覚めてしまう症状です。お年寄りが早起きなのは、年をとると体内時計のリズムが前にずれやすく、早朝覚醒をおこしてしまうためです。加齢によるものであれば特に治療の必要もなく、不眠症には分類しませんが、うつ病を煩っている人は早朝覚醒も併発していることが多いので注意が必要です。
4) 熟眠障害
睡眠時間は十分とっているのに、ぐっすり眠った感じがしない、眠りが浅い状態です。
睡眠時無呼吸症候群・周期性四肢運動障害(寝ている間に足がびくっびくっと繰り返し動く)などの内科的な病気が関係していることもあります。眠っている間に起きるため、本人は気がつきにくいので注意が必要です。
治療
原因によって治療方法は変わりますが、治療としては基本的な睡眠衛生指導、薬物治療、認知行動療法などがあります。
①睡眠目標の共有
②生活習慣の改善(睡眠衛生指導)
③薬物療法
④心理療法(認知行動療法)
③と④のメリットとデメリットは以下の通りです。

① 睡眠目標の共有
当院では以下の内容のようなタスクを共有し快適な睡眠のために行動変容を促します。睡眠リズムなどは個別性があり、個々人に合わせて修正致します。ただし就寝間際に食事をとるなどが習慣化しており修正困難な場合などもあり、非常に悩ましいケースも多いです。またアルコールに関しては必要最小限(1日1単位以下=ビール500ml、日本酒1合またはワイングラス1杯)として頂いております。
<快適な睡眠のためのタスク>
目標睡眠時間: 23時~7時
眠剤内服+ ブルーライト off: 22時
布団に入る: 22時半
追加眠剤内服: 23時
食事: 19時 (菓子パンのみは×
風呂 21時半 (半身浴推奨)
運動: 午前中散歩 15分以上
軽いストレッチ
② 生活習慣の改善(睡眠衛生指導)
以下の12の基本的な項目について、まずはできるかどうかが重要です。
- 1睡眠時間は人それぞれであり、日中の眠気で困らなければ十分
- 2刺激物を避け、寝る前には自分なりのリラックス法を工夫
- 3眠たくなってから床につく、就寝時間にこだわりすぎない。
- 4同じ時刻に毎日起床
- 5光の利用でより睡眠を
- 6規則正しい3度の食事、規則的な運動週間
- 7昼寝をするなら、15時前の20〜30分
- 8眠りが浅いときはむしろ積極的に遅寝、早起き
- 9睡眠時の激しいいびき、呼吸停止、脚のぴくつき、ムズムズ感は注意
- 10十分眠っても日中の眠気が強い場合は専門に相談
- 11睡眠薬代わりの寝酒は不眠の元

 朝の起床を促す目覚ましライトもあります
朝の起床を促す目覚ましライトもあります
③ 薬物治療
近年の薬は自然な眠気を起こさせ、副作用の少ない安全性の高い薬がたくさんあります。医師の指導を守り、自分にあった効果のある薬を服用することで、正しく豊かな睡眠を取り戻しましょう。以下に当院で使用する睡眠薬についてまとめます。
睡眠は覚醒と鎮静のバランスにより制御されております。入眠時に覚醒系を弱めて鎮静系を強めることで、速やかに睡眠に入ることが可能になります。薬としては大きく3つのカテゴリーの薬があり以下の部位にそれぞれ作用して睡眠作用を発揮します。

当院では主として下記の薬剤を患者様の状態・年齢に合わせてオーダーメイドで処方させて頂いております。私自身にも不眠症があり様々な薬剤を状態に合わせて内服しているので効果的なアドバイスができると思います。
オレキシン受容体拮抗薬
作用機序:過剰に働いている覚醒系を抑制する。
効果:効果や持続時間について個人差大きい。睡眠を維持し中途覚醒を抑える働きが期待されるが、デエビゴは入眠を促進する働きもあり。
副作用:傾眠、悪夢など。
薬剤名:
ベルソムラ10㎎・15㎎・20㎎
 デエビゴ2.5㎎・5㎎・10㎎
デエビゴ2.5㎎・5㎎・10㎎

メラトニン受容体作動薬
作用機序:体内時計を調整して、覚醒と鎮静(睡眠)のバランスを整える。
効果:効果や持続時間について個人差大きく効果をほとんど感じない方もいる。時差ぼけなどに一定の効果あり。
副作用:傾眠、頭痛など。
薬剤名:ロゼレム(ラメルテオン)8㎎

GABA受容体作動薬
作用機序:脳の興奮を抑えるGABAという神経伝達物質の働きを促し、鎮静(睡眠)を促進。
効果:各種薬剤により半減期が異なり持続時間は薬次第である。効果については個人差があまりなく外れが少ない。
副作用:傾眠、ふらつき、依存性、離脱症状。苦味(ルネスタ)が強いものがある。
<非ベンゾジアゼピン系>
超短時間型:半減期2~4時間であり睡眠途中で効果はなくなる。
ルネスタ(エソゾピクロン)1㎎・2㎎・3㎎
 マイスリー(ゾルピデム)5㎎・10㎎
マイスリー(ゾルピデム)5㎎・10㎎

<ベンゾジアゼピン系>
短時間型:半減期6~10時間で朝までもつことが多い。
レンドルミン(ブロチゾラム)0.25㎎
 リスミー(リルマザホン)1㎎・2㎎
リスミー(リルマザホン)1㎎・2㎎

中間型:半減期12~24時間で次の日まで眠気が残ることがある。
サイレース(フルニトラゼパム)1㎎・2㎎
 ベンザリン(ニトラゼパム)2㎎・5㎎・10㎎
ベンザリン(ニトラゼパム)2㎎・5㎎・10㎎

抗精神薬・気分安定薬
睡眠薬ではありませんが、上記の薬剤で治療困難な不眠症や悪夢が多いなどの場合に使用することがあります。効果や副作用が強いものがあるので内服方法については主治医の指示に必ず従ってください。
セロクエル(クエチアピン)12.5㎎・25㎎・100㎎・200㎎
 リボトリール0.5㎎・1㎎・2㎎
リボトリール0.5㎎・1㎎・2㎎
 エビリファイ(アリピプラゾール)1㎎・3㎎
長時間睡眠、朝の覚醒困難に有効。過眠傾向の方で睡眠時間が数時間短くなります。1週間程度の内服継続で効果が出現します。
エビリファイ(アリピプラゾール)1㎎・3㎎
長時間睡眠、朝の覚醒困難に有効。過眠傾向の方で睡眠時間が数時間短くなります。1週間程度の内服継続で効果が出現します。

漢方薬
漢方薬の中のいくつかは不眠症に対して適応があります。西洋薬に比較して効果は弱いですが、併用すると睡眠が深くなるなど一定の効果は認められます。
酸棗仁湯:植物のナツメが入っている。睡眠が深くなる。
 加味帰脾湯:高齢者の不眠などに有効
加味帰脾湯:高齢者の不眠などに有効
 抑肝散化陳皮半夏:こどもの夜泣きなどに有効。
抑肝散化陳皮半夏:こどもの夜泣きなどに有効。

睡眠薬の正しい使い方
当院では不眠症に対して、様々な睡眠薬や精神安定剤、抗精神薬を組み合わせて個別に対応しておりますが、患者さん本人の薬の使い方や理解が不十分で、その効果をきちんと発揮できていないケースが散見されます。身体の本来のリズムに沿わず、自分の好きな時間に強引に寝ようとすることは、本来できません。睡眠薬は使い方を間違えると効果が十分発揮できず、使用量が増加し結果的に各種副作用が出現しやすくなります。睡眠薬の効果を最大限し副作用を最小化するために、日常生活の条件や環境をどのようにしたらいいかについてまとめます。
睡眠は基本的に体内の生物時計のリズムによって自然に起きるものです。生物時計の1つのリズムに概日リズム(サーカディアンリズム)というものがあり、睡眠・覚醒のタイミングが制御されております。例えば日中は活動に備えて心拍数、血圧、深部体温が高くなり、夜になると松果体からメラトニンが分泌され深部体温が徐々に低下し自然な睡眠を促すとされております。現代社会においては、各人の仕事や勉強などの社会的なスケージュールが睡眠、運動、食事のタイミングに影響し、本来の概日リズムが狂いやすい状況におかれます。以下に概日リズムが狂いやすい間違った睡眠方法や考え方について、よく耳にするものを箇条書きにしてみます。当てはまるものがある方は注意してください。
- 気絶するように寝たい
- 自分の寝たいときに寝たい
- 寝るまでスマホはみていたい
- 薬だけでなんとかして欲しい
- 寝る前にお腹が空くので何か食べたい、食べないと眠れない
- 晩酌をして深く眠りたい
- 散歩や運動はめんどくさい、嫌だ
- 朝日を浴びたくない
概日リズムをきちんと整えることは、どの睡眠障害の治療において必須事項です。下のグラフは体温と眠気の関係について簡単に表したものです。仮に24時つまり夜中の0時を入眠する時刻と仮定します(この時刻には個人差があります、若年層程時刻は遅くなります)。このグラフを参考に概日リズムを整えるために必要な条件や環境をまとめると以下のようになります。
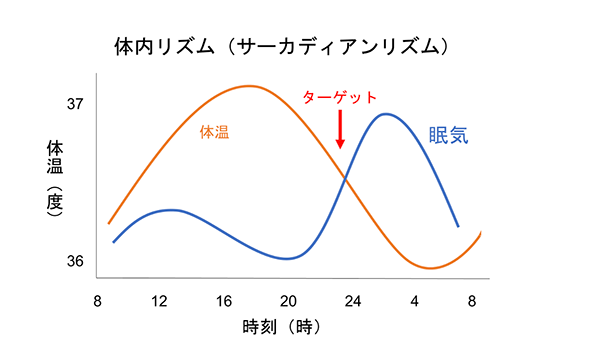
・入眠時刻をコロコロ変えないでください。
仕事や勉強などで入眠時刻を毎日コロコロ変更させることは避けた方がいいです。睡眠障害は仕事や勉強のパフォーマンス低下につながり、総合的にはマイナスの結果となるからです。体内リズムが柔軟な方の場合は、多少前後に時刻がずれてもすぐに修復できますが、体質や年齢の問題で修復に時間がかかる方や一度くるってしまうと全くリズムが戻らなくなる方もおられます。入眠時刻はせいぜい30分程度前後させる程度にしてください。
・入眠時刻の1時間前に薬を飲んでください。
薬を飲んですぐに布団に入って眠るというのは避けてください。飲んですぐに薬は効かないです。薬の効果が出現するには少なくとも30分程度かかるため、内服後30分に布団に入る→目をつぶり30分以内に眠るというサイクルにして下さい。
・薬を飲んだらブルーライトをoffにしてください。
ブルーライトで一番のNGはスマホです。パソコンはぎりぎり許容範囲で、テレビは目から比較的距離がありますので許容範囲です。薬を飲んだ後は、スマホをいじらず簡単な内容の書籍を読む、ゆったりとした音楽をきくなどして過ごして下さい。
・朝日(午前中の日光)を浴びてください。
人間の生体リズムは光を浴びないと毎日1時間程度後ろにずれるため、日々補正が必要となります。特に午前中の光を30分以上は浴びることを参考にして下さい。じかに日光を浴びるのが暑くて辛い場合は、目に光を入れるだけでもいいかと思います。
・昼寝・夕寝は15分以内にしてください。
昼寝、夕寝している方が非常に多いのですが、睡眠リズムがずれて固定化される場合があり注意が必要です。特に帰宅後に夕寝した場合、入眠時刻が後退することは避けられません。夕寝をする⇒入眠時刻が後退する⇒睡眠不足⇒次の日も1日中眠い、疲れている⇒夕寝する⇒・・・の悪循環に入るため注意が必要です。
・夕食をとる時刻に注意してください。
入眠3~4時間前までに夕食を済ませてください。お腹が膨れた状態では消化機能が活発なため深い熟眠感を得られないとされております。入眠前小腹が空いた場合は、ヤクルト1000や消化のいいものを軽く食べるようにしてください。
・昼間は適度に身体を動かして下さい。
昼間は横になりつつ、夜眠れないと訴える方も多いのです。適度な運動は良質な睡眠には必須です。
以上、睡眠障害で薬物治療をする上で協力頂きたい項目についてまとめました。以上のことをきちんとこなせる方については、睡眠障害があったとしても薬の量は少なくて済むため副作用や依存の問題は出現しにくいです。薬の副作用や依存についてばかり過度に注目し、ご自身の生活スタイルについては絶対に変えない、あるいは変えたくないとされる方の薬物治療は困難な場合が多いです。
不眠症の認知行動療法
当院ではエビデンスレベルで不眠症に対して有効性が指摘されている認知行動療法を心理士が行っております。薬に頼ることへの抵抗感や依存への心配があり、そうした声を患者さんからお聞きすることも多くあります。そのような方や減薬を希望される方にはこの認知行動療法がおすすめです。また長期的な不眠の解消という点では、認知行動療法は薬物療法よりも効果が高いことも実証されています。

次に認知行動療法の治療ターゲットについて説明いたします。
下図にあるように慢性不眠や慢性不眠障害のレベルまで不眠が続くと、「眠ろうとすればするほど眠れなくなる……」「自分は眠り方を忘れてしまった‥‥‥」といったように「不眠恐怖」が形成されます。
不眠が慢性化し、ベッドの中で眠気が来るのをひとり待つのは、とても心細くつらい体験でしょう。
不眠恐怖が形成されると、睡眠にまつわる考え方(認知)や、睡眠に関する習慣(行動)、日々の生活リズム(身体)にも大きなネガティブな影響がもたらされ、さらに不眠が深刻になり自分一人では治しにくくなってしまいます。治療のターゲットはこの認知や行動になります。

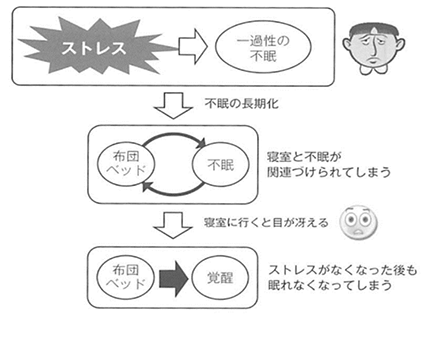
ではなぜ認知行動療法が不眠症に効くのか。それには、不眠が維持されるメカニズムが関係しています。まずは「不眠が維持されるメカニズム」について説明します。
1. 不眠が維持されるメカニズム
ここでは「パブロフの犬」の例を使って不眠が維持されるメカニズムを説明します。
「パブロフの犬」はご存知ですか?
犬はエサをあげるとよだれを垂らします。これは犬の性質なので当然起こることです。また、鈴の音だけではよだれを垂らすことはありません。しかし、エサをあげるときにいつも必ず鈴を鳴らすようにすると、鈴の音を聞いただけで犬はよだれを垂らすようになります。これは犬の中でエサと鈴の音が結びついたためで、心理学では「古典的条件付け」と言います。
この「古典的条件付け」は不眠にも当てはめることができます。私たち人間も動物なので「古典低条件付け」は起こります。
ベッドに入ってから何となくスマホを見る癖がついたり、夜中に起きてはやっぱり眠れないとがっかりすることが習慣になると、どうなるでしょうか。
今日こそはしっかり寝ようと思っても、ベッドに入っただけでパブロフの犬のように「スマホモード」「落ち込みモード」に知らず知らずのうちに切り替わり、ますます眠れないことになってしまいます。
2. なぜ不眠症に認知行動療法が効くか
不眠が維持されるメカニズムは、上述の「古典的条件付け」という「負の連鎖」が元凶にあります。
不眠症への認知行動療法では、まず「行動」や「身体」の変容を目指します。「行動」と「身体」と「認知」は歯車のように密接に関連しています。そこで認知行動療法では、まずは「行動」や「身体」へのアプローチを行います。「楽しい気持ちになってみて」と言われても難しいですが、「笑ってみて」と言われたらそれなりに実践できるでしょう。最初は目に見える「行動」と「身体」の変容がターゲットとなります。すると歯車が回るように自然と「認知」の変容が促されます。そして最終的には不眠が改善するという仕組みです。
また、睡眠について専門的知見をお伝えし、患者さんが睡眠について正しい知識を身につけることも重視しています。睡眠マスターになって、睡眠というターゲットを攻略していきましょう。

