お知らせ
休職と復職について
2021年2月1日
適応障害でも症状の重い方や職場環境の問題が大きい場合休職に至ることが多いです。ここでは休職から復職に至る過程について説明致します。
①精神症状や職場環境から休職が必要となった場合、多くの会社では「診断書」の作成が求められます。当院では必要時即日診断書(税込み3300円)を作成させて頂いております。ケースバイケースですが適応障害の場合は「1か月弱の自宅安静」の指示をすることが多いです。
②休職中は1~2週間に1回の通院になります。給与については有給休暇が残っている場合は有給の消化で、有給に残がない場合は病気休暇という形になることが多いです。病気休暇では、傷病手当が支給される場合が多いです(就職してからの期間など制限あるので注意)。
傷病手当金の支給には下記のような診断書が必要になりますので、通院時に持参ください(作成費用は3割負担で300円程度です)。

③精神症状が十分に回復したと判断された場合、今度は復職へ向けての準備となります。多くの方は復職に至りますが、症状回復したにもかかわらず退職に至る方も多いです。職場環境の調整が困難な場合や人間関係が破綻している場合、復職リハビリなどの制度がそもそも職場にない場合などのケースで散見されます。復職に際して、休職状態からいきなり通常の出勤状態に戻ることは難しいと思います。一定期間の心身のリハビリが必要になります。当院では下記の内容のプリント及び生活リズム表(記録表)をお渡しして、復職可能かどうかの判断をしております。
④復職可能であれば、復職可能の診断書を作成致します。会社によって復職時は診断書が必要ない場合もありますので、人事課または上司に必要の有無をお尋ね下さい。
⑤復職後については月1~2回の通院になり、問題なく出勤できていれば終診となります。
スムーズな復職のために
<復職に向けてのチェックリスト>
不安感や抑うつが回復し、意欲が少しずつでてくると、職場復帰を考え始めると思います。休職中の方の多くは、ほとんどの時間を自宅で過ごされるため、通勤していた時に比較して活動量が大きく低下しております。スムーズな復職のためには、休職中でも出勤を意識したリハビリが必要になります。
まずはゆっくりと休養し、生活リズムを十分に整えて下さい。別にお渡しする「生活リズム表」の作成も併せて行ってください。
具体的に取り組んでおきたい事項について下記のチェックリストに挙げていきます。これらの事項が無理なくできるか確認されてから、復職可能の診断をしたいと考えております。
また復帰リハビリテーションという制度のある会社も多いので、職場の上司・人事課・産業医の方と相談し可能であればその制度も是非ご利用下さい。
【就業を意識した生活リズムを整える】
□通勤時間に合わせた時間帯に起床・就寝ができますか?
□日中、昼寝をせずに起きていられますか?
□ウォーキングなど適度な運動ができますか?(1日5000歩程度)
□身だしなみと整えて外出ができますか?
□日中、図書館などの公共の場で過ごすことができますか?
□通勤の練習は可能ですか?実際に会社に時間通り行けますか?
□業務に関連した内容の新聞記事、雑誌、書籍、Webサイトなど集中して読めますか?
【復職に当たっての心構え】
□職場復帰をしたい、仕事をしたいと自然に思えますか?
□休職に至った原因・背景について自分なりに分析はできていますか?自分なりの対処はできますか?
□再発予防について考えていますか?(物事のとらえ方を見直す、相談を早めにするなど)

当院での精神療法の特徴②~病名・治療法の共有と病識について
2020年8月30日
開院して数か月になりますが、ひとつ興味深かったのが自身の病気を知らないまま通院を続けている方が多いことです。「よくわからないけど薬をもらっている」「何となく通院しているけど治らない」のような感じです。一般的な内科疾患の診療ではあまりみられない現象かと思います。全部とはいいませんが、内科疾患では高血圧、糖尿病、脂質異常症など病名をほとんどの患者様は知っており、病気の治療方法・経過なども大まかに把握していることが多いです。
心療内科クリニックでは患者さんに診断名は伝えない、あるいは共有しないといったことが度々あります。他院に通院していた方に「前の病院ではどのように診断されていましたか?」ときいても「さあ~?」という方も多いです。実際伝えられたとしてもうまく共有できていない場合もあります。病名を伝えないことでのメリットも確かにありますが、当院では可能な限り伝えること・共有することとしております。診断がよくわからない場合は「分からない」とも話します。病名を共有するメリットとしては、病気としてターゲットが分かりやすく目にみえてくるため、対処しやすいことがあります。どんな治療もそうですが、こちらが一方的に薬を出したり指導したりしても病気特に精神疾患自体はよくならないことが多く、共同作業にした方がうまく行くことが多いです。患者さんの生活習慣が大事になる糖尿病などと同じですね。病名や治療方法を共有するとネット社会なので皆様ネットで検索して色々と調べてきます。ネット情報には様々なものがあり玉石混交となっておりますが、それはそれでいいかなとも思います。ある意見を絶対視することが一番好ましくなく、当院での治療方針を含めて様々な意見から自分で治療方針を取捨選択していくことが大切だと考えます。
また心療内科でよく使用することばに「病識」というものがあります。要は自分がどんな病気にかかっていてどんな治療をしているかちゃんと理解している、認識していることです。心療内科ではそもそもこの病識を得ることが難しい傾向にあります。脳という病気の場所そのもので考えるので自分が病気であると理解するのは難しいからです。認知症の方が自分で認知症だとわからないといった例や、うつの人がうつ状態なのに「まだまだ自分は大丈夫」だと考える例などがあります。足が捻挫すると腫れたり痛かったりするので確かに病気だとわかりますね。しかし脳の場合は故障した脳そのもので考えるという究極の矛盾があるためにこのような問題が起こるのです。壊れたパソコンで壊れたパソコンの故障個所を探すみたいであり、根源的に矛盾があるのです。
このように心療内科ではそもそも病識を得ることが難しい傾向にあるため、病名や診断名、疾病の経過、治療法の再検討などの共有が診療する上で一層重要になると考えられます。
当院での精神療法の特徴①~診療のスタイルについて
2020年8月30日
来院する方が増えるのにつれて、1人1人に割ける時間が短くなってきております。
短い診療時間で行っているのが、病状の変化の把握、薬の副作用のチェック、疾病教育、回復に向けてのアドバイスなどとなります。回復の難しい方については前者2つの項目が中心になります。
短い時間で治療効果をより高めるために私自身が行っている診療の特徴が、以下の3点です。
①一時的な同調というか患者さんの視点を意識すること(共感・理解に近い)、
②より高く広い視野で事象を観察すること、
③内的なメッセージ・からだからのメッセージに耳を傾け共有すること
です。診察する側の姿勢としては、疲弊しないようにあまり自分の感情は使わずに心を静かにすることを心がけております。
①については通常の一般科(精神科以外)の診療のみならず、普通に皆様が生活の中でやられていることです。相手の置かれた立場・疾病特性・仕事・性・年齢・体格・宗教・生育歴。家族・経済力などイメージしながら相手の立場・視点で考える姿勢です。共感といった言葉が当てはまりますが、やや感情の要素が強いので「理解」といった言葉が近いと思います。この「理解」をするには、本人の病気の特徴といった精神医学の知識はもちろんのことですが一般社会的な知識や常識的・道徳的な理解などが必要になります。様々な職業の特徴、異なる性別や年齢の方への洞察など多岐にわたります。年齢の中で10~20歳代の若年者と70歳以上の高齢者が難しいですね。私と年齢が離れていることもありますが、その世代は脳の発達が未成熟あるいは老化現象のため、自分の思いや葛藤などを言語化するのが不得手であり、言葉を使っての理解がすすまないことがあります。怒りや哀しみなどの感情が表にでるだけとか、話の辻褄が全く合わなかったりとか、暴力的・自傷的であったりなど行動化が強い場合などがあります。脳は30歳~50歳程度が最も安定していると考えられ、当方としては診療が楽な年代です。
②については、①にて患者さんの視点を考慮しつつ、一般的な視点・他者視点・長期の視点などを共有します。社会的な知識や常識的・道徳的な理解が必要なことがいうまでもありません。①と②はほぼ同時に行ってもおります。特に若年者の鬱の方で多いのですが、「将来もう何も希望がない」「これから何も変わらない」と話す方がおります。逆説的ですがもともと本当に希望がなく、何も変わる可能性がなければそもそも来院していないと考えられます。実際は何らかの変化の可能性や何らかの希望といったものをもちうるので苦悩して来院していると考えられます。
その様な場合に特に数日やせいぜい数か月などの短い期間の視点で生きている方が多いので、視点を1年、10年、100年、1000年と変えてみます。より長期の視点になると様々なものの見方がかわることが多いです。また他者視点としては復職に際しての人事部や会社の産業医の視点、上司からの視点、家族からの視点、歴史からの視点、国からの視点、神様仏様からの視点…種々様々な視点があります。オープンダイアログという家族療法の中に、多種多様な視点・声をセッション中に響かせるポリフォリーという概念があります。多声性ともいいますが、多種多様な視点を取り入れることで実際の診察の中でそれに近いことがある程度は可能と思います。また他者視点は自己理解につながるので③の内的自己の声をきくときに役立ちます。
③についてですが、これが非常に大事になります。内的な自己というのは一体なんですか? というかもしれませんが、他の言葉に置き換えると「良心」であったり「知性」であったりするもので、自分の中で「一番静かで変わらない部分」のことです。殺人や自殺をする方でもほぼ必ず「そんな馬鹿なことをやめなさい」といった内側の声が聴こえるといいますが、その声を発する本体のことです。ユング心理学の無意識や大自然からのメッセージといったものに近いと思います。例えば過労などでうつ状態になった場合に、内的な自己がうつになることを促し強制的に脳の動きを止めるといったものです。うつになりきると脳が休まるので結果的には脳が長持ちするといった考え方です。脚を怪我したときも痛みがあることで、患部を動かさず治癒に向かいます。つまり症状は除去するものではなく症状がでることの意味をとらえ逆に感謝するといった発想です。症状にはそれが生まれる意味があり、内的自己のメッセージをうまく汲み取れば場合は◎で、汲み取れない場合は症状がとれないといった考えです。うつになった場合は「ちゃんと休みなさい」「無理な生き方をしているから何とかしてね」といった内的な声にいかに沿えるかが治癒へのポイントになります。また内的自己は第3の目として機能することもあります。メタ認知といいますがすべてを俯瞰的に観察する冷静的な視点であり、理性的な判断をするときに役立ちます。
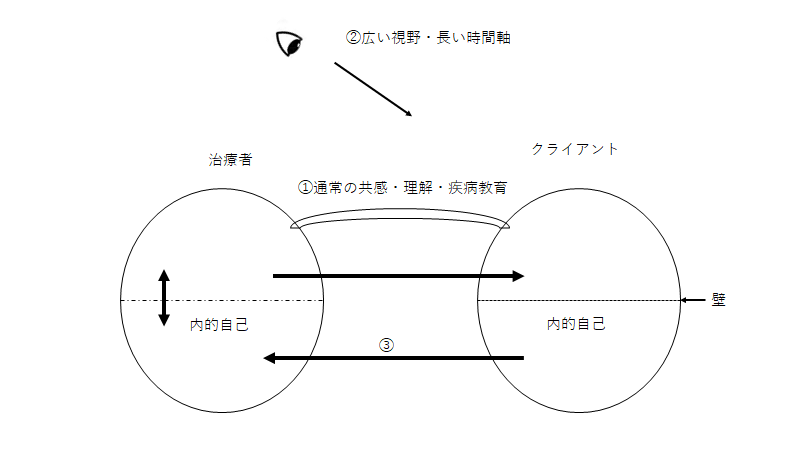
図にすると上のようになります。
以上、診療で心掛けている点を述べさせて頂きました。心療内科クリニックであることもありどうしても薬物治療に偏った診療になりがちですが、薬物治療の効果を上げる意味でも精神療法は重要なツールになると思います。
